Золотые правила: быстро распознать инфаркт и спасти сердце
Содержание:
- Симптомы инфаркта миокарда
- Неотложная помощь до приезда скорой. Что делать?
- Обширный инфаркт – симптомы, первые признаки
- Последствия обширного инфаркта миокарда
- Осложнения инфаркта миокарда
- Диагностика и терапия
- 3 Помощь пострадавшему — алгоритм действий
- Последствия инфаркта миокарда
- Доврачебная помощь при инфаркте миокарда
Симптомы инфаркта миокарда
Такие болезненные приступы чаще встречаются у представительниц слабого пола в возрасте от 45 лет и старше, однако это вовсе не означает, что мужчинам этот диагноз не свойственный. Патологический процесс сопровождается повышенным артериальным давлением, а завершиться может ишемией миокарда. Врачи выделяют следующие предвестники инфаркта:
- частая одышка при минимальных физических нагрузках;
- сдавленное чувство за грудиной;
- приступы стенокардии;
- повышенное потоотделение;
- острая нехватка кислорода;
- забывчивость, потеря ориентации в пространстве;
- мышечная слабость.

У женщин
Современные женщины старше 45 лет столкнулись с высокой вероятностью инфарктов миокарда на фоне сниженной стрессоустойчивости, тяжелого физического труда. Характерные признаки ишемического некроза в женском организме отличаются от течения болезни у мужчин, а нарушение кровоснабжения сердечной мышцы вызывает не только острый болевой синдром, но и другие признаки заболевания. Это:
- прерывистое дыхание во сне, храп;
- нарушенной водный баланс, который предшествует отеку лица, рук, ступней;
- нарушение сердечного ритма, как при аритмиях;
- учащенное мочеиспускание в ночное время;
- онемение конечностей;
- тошнота, приступы рвоты;
- повышенная кровоточивость десен;
- участившиеся приступы мигрени;
- желудочная боль;
- болезненные ощущения, отдающие в левое плечо.
Характер боли
Это одна из самых опасных сердечных патологий. При обширных инфарктах однозначно присутствует острый болевой синдром, который нарушает дыхание, приковывает к постели, парализует сознание и ограничивает движения. Резкая боль сопровождается не только головокружением, но и бессознательным состоянием, особенно если речь идет о женщинах. Первым делом требуется вызвать скорую помощь, провести ряд реанимационных мероприятий, своевременно преступить к лечению. В противном случае патологический процесс омертвения в тканях миокарда может стоить пациенту жизни.
Ощущения
Приступ острой ишемии начинается с неожиданной боли в сердце, которая отдает в левое плечо, не исчезает после приема обезболивающих средств. На начальной стадии это нерегулярные прострелы, которые при отсутствии терапевтических мер напоминают о себе вновь и вновь. Распознать инфаркт можно по характеру боли, поскольку в стадии рецидива она не отпускает клинического больного.
Неотложная помощь до приезда скорой. Что делать?
При любом подозрении на инфаркт миокарда следует безотлагательно вызвать скорую и сообщить диспетчеру следующие данные:
- о подозрении на приступ инфаркта миокарда;
- описать наблюдающиеся у пострадавшего симптомы;
- попросить о приезде бригады кардиологов и реаниматологов.
До приезда специалистов необходимо сразу же начать проводить мероприятия по оказанию неотложной помощи:
- Помочь больному занять удобное положение: уложить на спину и подложить под затылок валик или придать полусидячее положение, подложив под спину подушку или сложенную одежду, одеяло и т. п.
- Расстегнуть и снять одежду или аксессуары (шарф, ремень, галстук и пр.), мешающие свободному дыханию, и обеспечить максимально комфортный температурный режим (например, открыть окно в жаркую погоду или укрыть одеялом в холодное время года).
- Объяснить пострадавшему, что он должен оставаться неподвижным и сохранять эмоциональное спокойствие. Разговаривать с человеком в состоянии приступа инфаркта миокарда нужно ровным, твердым и спокойным тоном, при этом не следует выполнять резких движений, которые могли бы напугать его. Если у больного присутствуют проявления двигательного возбуждения, то дать ему принять седативное средство (настойку валерианы, пустырника, Валокардин и пр.).
- Измерить артериальное давление: если его показатели не выше 130 мм рт. ст., то дать больному под язык таблетку Нитроглицерина или другого имеющегося под рукой препарата, активным компонентом которого являются органические нитраты (например, Изокет, Нитрокор, Нитрогранулонг, Изодинит в виде подъязычных таблеток или спрея). До приезда медиков повторный прием Нитроглицерина следует проводить еще 1-2 раза (то есть всего можно дать 2-3 таблетки). Если после приема первой дозы этого препарата у пострадавшего возникла сильная головная боль пульсирующего характера, то последующую дозу следует снизить вдвое. А если после приема Нитроглицерина произошло резкое снижение показателей артериального давления, то повторный прием этого нитратсодержащего средства следует отменить. При использовании аналогов Нитроглицерина (например, лекарства в виде спрея Изокет) каждая доза должна составлять 0, 4 мг. Перед началом впрыскивания средства первую дозу следует выпустить в воздух, так как она может быть неполной. После этого больной должен глубоко вдохнуть и задержать дыхание, далее выполняется впрыскивание, рот закрывается, а дыхание на протяжении 30 секунд должно проводиться только через нос.
- Для предупреждения тромбообразования, разжижения крови и снижения нагрузки на сердечную мышцу дать больному до 300 мг измельченного Аспирина.
- На область локализации боли можно поставить горчичник. Постоянно следить за ним, чтобы на коже не возник ожог.
- Сосчитать пульс больного, и если у него нет в анамнезе бронхиальной астмы, а частота сокращений сердца не превышает 70 ударов в минуту, то дать ему принять 25-50 мг Анетолола или дозу любого другого бета-адреноблокатора (например, Бисопропол, Пропранолол, Небиволол и пр.). Эта мера позволит снизить риск наступления аритмии и внезапной смерти, ограничит зону некроза тканей сердечной мышцы, защитит миокард от токсических воздействий и повысит его толерантность к нагрузкам.
Иногда во время приступа инфаркта миокарда у больного возникает обморок. Помочь ему в таких ситуациях могут следующие меры:
- уложить больного на спину и подложить под плечи валик;
- вынуть из полости рта зубные конструкции (если они присутствуют);
- запрокинуть голову пострадавшего или повернуть его набок, если у больного началась рвота;
- обеспечить профилактику аспирации рвотных масс.
Помните! Если у больного с признаками инфаркта миокарда остановилось сердце и дыхание, или дыхательные движения стали прерывистыми (агональными), то следует немедленно начать выполнять мероприятия по сердечно-легочной реанимации – непрямой массаж сердца и искусственное дыхание.
До начала реанимационных действий проводится прекардиальный удар – в область грудины (на границе средней и нижней ее трети) наносится 2 сильных и коротких удара с высоты 20 – 30 см. После их выполнения немедленно прощупывается пульс. Если он не появился, то далее проводится сердечно-легочная реанимация (непрямой массаж сердца и искусственное дыхание):
- надавливания на область сердца с частотой 75 – 80 в минуту;
- 2 вдоха в рот больного после каждых 15 – 20-ти нажатий на грудную клетку.
Продолжительность таких действий должна составлять не менее 10 минут.
Обширный инфаркт – симптомы, первые признаки
Симптомы обширного инфаркта сердца носят выраженный характер. Первое, что отмечают такие пациенты – это сильная, нередко раздирающая боль в левой половине груди или за грудиной, которая иррадиирует в руку, нижнюю челюсть, левую лопатку. Длятся болезненные явления не менее 30 минут. Отличительной особенностью нарушения выступает отсутствие терапевтического эффекта от приема Нитроглицерина.
Через непродолжительное время отмечается появление чувства нехватки воздуха, пациент жалуется на то, что задыхается. Кроме того могут фиксироваться:
- холодный пот;
- рвота;
- тошнота;
- снижение артериального давления.

Обширный инфаркт относится к тем патологиям, для которых характерна стадийность симптомов. Выделяют 5 стадий:
- Период продрома (предынфаркт). Характеризуется увеличением числа эпизодов приступов стенокардии.
- Острейший период. Длится 0,5-2 часа. Характерны жгучие боли, пот, изменение частоты сердечных сокращений, падение артериального давления.
- Острый период. По времени длится 2-10 дней. Характеризуется процессом формирования участка некроза в сердечной мышце. Боли при этом стихают, но сердечный ритм нарушен, отмечается подъем температуры тела.
- Подострый. Длится 4-5 недель. В это время на месте отмершего участка ткани формируется рубец. Сердечный ритм восстанавливается, болевой синдром полностью исчезает, давление нормализуется.
- Постинфарктный. По времени занимает 3-6 месяцев. На сердце медики регистрируют, с помощью УЗИ, повышение плотности ткани рубца. Орган постепенно привыкает к новым условиям.
Последствия обширного инфаркта миокарда
Острый инфаркт миокарда связан с 30%-ной смертностью; около 50% смертельных случаев происходят до прибытия в больницу. Еще 5-10% выживших умирают в течение первого года после инфаркта миокарда. Примерно половина всех пациентов с ИМ повторно госпитализируется в течение первого года после сердечного приступа.
В целом течение болезни сильно варьируется и во многом зависит от степени некроза миокарда, остаточных функциональных возможностей левого желудочка и от того, была ли проведена пациенту реваскуляризация.
Наиболее благоприятные последствия ожидаются в следующих случаях:
- Успешная ранняя реперфузия (больному был проведен фибринолиз в течение 30 минут или выполнено чрескожное коронарное вмешательство в течение 90 минут после начала сердечного приступа)
- Сохраненная функция левого желудочка
- Кратковременное и долгосрочное лечение ингибиторами бета-блокаторов, аспирином и ангиотензинпревращающим ферментом (АПФ)
Менее благоприятные последствия основываются на следующих факторах воздействия:
- Пожилой возраст
- Наличие сахарного диабета
- Наличие в анамнезе сосудистых заболеваний (например, цереброваскулярных заболеваний или болезней периферических сосудов)
- Отсроченная или неудачная реперфузия
- Плохо сохраненная функция левого желудочка (самый сильный предиктор летального исхода)
- Определение застойной сердечной недостаточности или выраженный отек легких
- Повышенный уровень натрийуретического пептида B-типа
- Повышенный высокочувствительный С-реактивный белок, который является неспецифическим воспалительным маркером
Осложнения также относятся к последствиям обширного инфаркта миокарда. Они могут возникать сразу после сердечного приступа, тогда их называют ранними, или через некоторое время, определяемые как поздние осложнения.
Самые распространенные осложнения обширного ИМ:
- Аневризма желудочков – сильное поражение сердечной мышцы может привести к миокардиальному рубцеванию и ослабленной области рубцовой ткани, которая способна разрываться.
- Тяжелые формы аритмии по типу желудочковой тахикардии или фибрилляции желудочков, которые возникают из-за нарушения проведения электрических импульсов.
- Сердечная недостаточность – это когда сердце настолько повреждено, что больше не может адекватно перекачивать кровь по всем частям тела, в результате чего возникают застойные явления.
- Сглаживание митрального клапана, из-за чего митральное отверстие не полностью закрывается. Возникает, когда инфаркт вызывает нарушение сосочковой мышцы.
- Фибрилляция предсердий – это когда верхние отделы сердца хаотически сокращаются; что затрудняет нормальный кровоток в желудочках.
- Перикардит – воспаление околосердечной сумки.
- Легочная эмболия – сгусток крови, который закупорил сосуд в легких.
- Инсульт – сгусток крови, перекрывший кровоток в сосуде мозга.
- Сердечная тампонада – это скопление жидкости в перикардиальном мешке, что приводит к остановке сердца.
Во внутрибольничных условиях чаще всего развивается кардиогенный шок, что приводит к смертельным последствиям.
Видео: Обширный инфаркт сердца: лечение, прогнозы, причины
{SOURCE}
Осложнения инфаркта миокарда
Осложнения инфаркта делятся на ранние, возникающие в остром периоде заболевания, и поздние.
К ранним относятся:
- острая сердечная недостаточность;
- фибрилляция желудочков;
- кардиогенный шок;
- нарушения дыхания (при применении наркотических анальгетиков);
- тампонада сердца;
- тромбоэмболия;
- разрыв миокарда;
- артериальная гипотензия;
- перикардит.
К поздним осложнениям относят хроническую сердечную недостаточность, постинфарктный синдром, аневризму сердца, нейротрофические расстройства и др.
Инфаркт сердца может обусловить развитие психических изменений неврозоподобного или невротического характера. Такие изменения обычно возникают на фоне повышенной утомляемости даже при незначительных физическом или психическом напряжении, нарушениях сна, повышенной возбудимости.
Примерно в 40% случаев возникает кардиофобическая реакция, которая заключается в паническом страхе перед повторным приступом и летальным исходом. Страх сопровождается слабостью, сердцебиением, дрожью во всем теле, повышенной потливостью, ощущением нехватки воздуха.
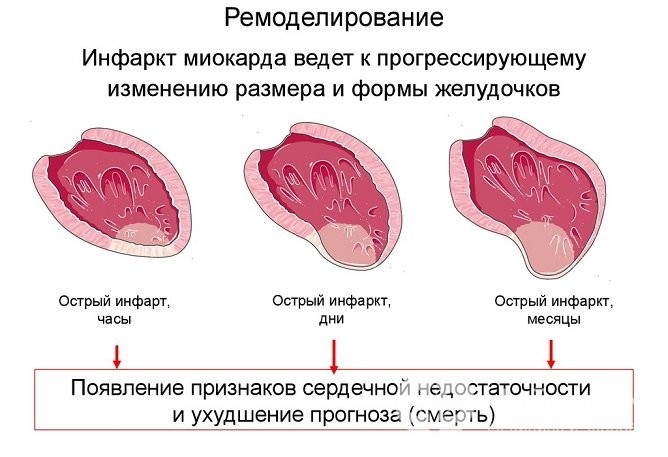 Инфаркт опасен развитием тяжелых осложнений
Инфаркт опасен развитием тяжелых осложнений
После перенесенного инфаркта возможно развитие депрессии с учащенным сердцебиением, нарушениями сна, двигательными расстройствами. У некоторых пациентов, преимущественно пожилого возраста, отмечается ипохондрическая реакция с чрезмерной фиксацией внимания на состоянии здоровья.
При развитии анозогнозической реакции пациент, отрицая серьезность заболевания, не выполняет врачебные рекомендации, что может приводить к развитию неблагоприятных последствий.
У некоторых больных наблюдается истерическая реакция, для которой характерны эмоциональная лабильность, эгоцентризм, желание привлечь внимание окружающих и вызвать к себе сочувствие. Более выражена психическая астения у больных преклонного возраста и у пациентов при длительном постельном режиме
Более выражена психическая астения у больных преклонного возраста и у пациентов при длительном постельном режиме.
Психозы после перенесенного инфаркта развиваются у 6-7% пациентов и нередко сопровождаются значительным ухудшением состояния больного и даже летальным исходом. Обычно психозы возникают на протяжении первой недели после приступа и продолжаются 2–5 суток. К основным причинам психозов после инфаркта миокарда относятся ухудшение церебральной гемодинамики на фоне нарушения сердечных функций, интоксикация организма продуктами распада некроза из очага в сердечной мышце. Данное осложнение чаще всего наблюдается у пациентов с обширными поражениями сердца и острой недостаточностью кровообращения. Факторами риска развития психозов являются злоупотребление спиртными напитками, черепно-мозговые травмы в анамнезе, артериальная гипертензия, церебральный атеросклероз, а также преклонный возраст. Психоз, как правило, проявляется в вечернее время и ночью, нередко он протекает в форме делирия. При этом у пациентов нарушается сознание, наблюдаются затруднения в ориентировании во времени и пространстве, могут возникать галлюцинации (обычно зрительные), тревожность, двигательное возбуждение, делирию может предшествовать эйфория с переоценкой собственных возможностей и сил.
В отсутствие своевременной коррекции изменения психики усугубляются, становятся стойкими, замедляют реабилитацию, приводят к инвалидизации.
Диагностика и терапия
Диагностику обширного инфаркта одной из стенок миокарда делают, опираясь на три основных критерия:
- клиническая картина патологии, основные проявления которой были описаны выше;
- данные ЭКГ, показания которой могут выявить специфические для той или иной формы инфаркта изменения в работе сердечной мышцы;
- данные ряда специальных лабораторных анализов.
От своевременной постановки диагноза зависит выбор метода лечения, в том числе и оперативного вмешательства, при необходимости. Ранняя (и правильная) диагностика также существенно увеличит шансы пациента на выживание и дальнейшую благополучную реабилитацию после болезни.
Вся стратегия лечения обширного инфаркта основана на необходимости как можно скорее восстановить кровоснабжение в пораженной области. Терапия может быть как консервативной, так и хирургической.
К приемам консервативного лечения относят:
- противотромбические средства: плавикс, аспирин, тиклопидин;
- лекарства-антикоагулянты, разжижающие кровь и снижающие ее способность к свертыванию – бивалирудин, гепарин, ловенокс и др.;
- тромболитики – лекарства, способные растворять уже образовавшиеся тромбы: стрептокиназа и др.
Больным проводится и симптоматическое лечение, соответственно их состоянию: назначаются антибиотики, анальгетики и иные медикаменты по необходимости. Но чаще бывает так, что консервативной терапии для выздоровления оказывается мало, и пациентам назначается операция.
Любое оперативное вмешательство проводят по определенным показаниям, основное из которых – отсутствие выраженного эффекта первичной терапии медикаментами, на фоне продолжающегося развития патологического процесса.
В период реабилитации больному назначается ряд процедур и мероприятий, направленных на восстановление нормального функционирования сердечной мышцы и организма в целом, и скорейшего возвращения к привычной жизни.
В программу реабилитации входят:
- лечебная физкультура. Это комплекс упражнений, помогающих пациенту обрести утерянную после долгого соблюдения постельного режима физическую форму и улучшить в целом жизнь после обширного инфаркта;
- диета. Рацион инфарктных больных должен быть сбалансированным и полноценным. В его базе должны лежать продукты растительного происхождения и богатая белком пища с минимумом содержания соли, мясо нежирных сортов и кисломолочная продукция;
- отказ от курения, спиртного и других негативных привычек;
- лекарственная терапия. Врач выписывает больному набор лекарств для нормализации давления, борьбы с возможной аритмией и сердечной недостаточностью, а также лечения фоновых/сопутствующих болезней;
После выписки из медицинского учреждения пациентам показан курс санаторно-курортного лечения.
3 Помощь пострадавшему — алгоритм действий
Если вы оказались рядом с пострадавшим, помните об алгоритме действий, соблюдение которого может существенно улучшить прогноз в отношении его жизни.
- Вызовите «скорую» и детально доложите диспетчеру о состоянии пострадавшего;
- Постарайтесь успокоить пострадавшего и придать ему возвышенное или сидячее положение — нагрузка на сердце существенно снизится;
- Расстегните стесняющую одежду и обеспечьте доступ свежего воздуха;
- Если есть возможность, дайте пострадавшему таблетку аспирина, ему надо ее разжевать, чтобы эффект наступил быстрее;
- Помогите принять успокоительное средство;
- Если есть возможность измерить артериальное давление — сделайте это. Если оно не понижено — дайте под язык таблетку нитроглицерина.
Cердечно-легочная реанимация (СЛР)
Если произошла остановка сердечной деятельности, необходимо проведение сердечно-легочной реанимации (СЛР). Алгоритм оказания неотложной помощи состоит из четкой последовательности действий, которые необходимо соблюдать. Как убедиться, что произошла остановка сердца? Американская ассоциация кардиологов от 2015 года рекомендует следующий алгоритм оказания неотложной помощи пострадавшему непрофессиональным реаниматором.
Непрофессиональный реаниматор — не медицинский работник, обычный человек, который не обучен методике СЛР, но может быть потенциальным реаниматором в момент возникновения остановки сердца.
- Если вы видите человека без сознания, проверьте состояние его пульса и дыхания. У лиц с остановкой сердца часто наблюдаются судороги и агональное дыхание — это может привести в замешательство реаниматора. Вызовите бригаду скорой помощи. Детально доложите диспетчеру о состоянии пострадавшего. Если пострадавший не дышит или задыхается (дышит ненормально), пульс не определяется в течение 10 секунд, следует считать, что произошла остановка сердца.
- Проведение СЛР состоит в компрессионном сдавлении грудной клетки пострадавшего. Если реаниматор обучен методике искусственной вентиляции легких (ИВЛ), он может совмещать компрессионные нажатия с осуществлением вдоха.
Правильное расположение рук на грудной клетке
Как правильно расположить руки на грудной клетке? Помните, ваши руки не должны сгибаться в локтевых суставах. Расстояние от яремной вырезки до рукоятки грудины условно разделите на три части. Нижняя треть — место, где должны располагаться ваши руки.
Как часто проводить сдавление грудной клетки? 100-120 нажатий и не более в минуту — рекомендуемое количество. Глубина нажатия — не менее 5 см. Следите за тем, чтобы происходило расправление грудной клетки между нажатиями. Для этого руки между компрессионными движениями не должны опираться на грудную клетку. Интервал между сдавлениями не должен превышать 10 секунд.
Помните! Ваша внимательность и готовность помочь могут оказаться решающими в подобных ситуациях. Будьте здоровы!
Последствия инфаркта миокарда
Последствия инфаркта миокарда часто можно обнаружить уже в первые несколько часов после его манифестации. Они в значительной мере ухудшают течение патологии и негативно влияют на состояние здоровья больного.
В течение первых 3 суток чаще всего развиваются различные аритмии: мерцание является наиболее грозным последствием инфаркта, оно часто переходит в фибрилляцию желудочков и ведет к летальному исходу. Установлено, что нарушения проводимости сердца и сбои его ритма случаются у 40% пациентов в поздний период. Что касается раннего периода, то нарушения ритмов сердца регистрируются у 100% пациентов.
-
Левожелудочковая сердечная недостаточность выражается в симптомах сердечной астмы, в застойных хрипах, возможно развитие отека легких. Самым серьезным последствием левожелудочковой недостаточности является кардиогенный шок, который чаще всего ведет к гибели человека. При этом систолическое давление падает ниже 80 мм рт. ст., человек теряет сознание, наблюдается тахикардия и цианоз. Установлено, что острая сердечная недостаточность в ранний период развивается у 50% больных.
-
Если в зоне некроза, вызванного инфарктом, происходит разрыв мышечных волокон, то это часто приводит к излитию крови в полость перикарда. Это осложнение носит название «тампонада сердца».
-
В 2-3% случаев у больных происходит закупорка тромбом легочной артерии или большого круга кровообращения. Это опаснейшее осложнение, которое чаще всего ведет к внезапной гибели человека.
-
В 8% случаев возможно развитие острого психического расстройства.
-
Иногда у больных формируются острые язвы желудка и кишечника. Это случается в 3-5% случаев.
-
Острая аневризма сердца. Если она переходит в хроническую аневризму, то, скорее всего, у больного возникнет сердечная недостаточность. Хроническая сердечная недостаточность развивается в 12-15% случаев.
-
Обширный инфаркт опасен разрывом желудочка из-за острого прекращения кровообращения. Особенно высока опасность разрыва желудочка в первые 10 дней после приступа.
-
По завершению острой фазы инфаркта у больных часто происходит отложение фибрина на стенках эндокарда. Это в дальнейшем ведет к образованию пристеночного тромба. Его оторвавшиеся части могут стать причиной эмболии легочных, мозговых, почечных сосудов. Тромбоэмболические осложнения регистрируются в 5-7% случаев.
-
Позднее осложнение инфаркта – это постинфарктный синдром Дресслера. Он выражается в артралгиях, в плеврите, лихорадке, перикардите и эозинофилии. Развивается синдром в 1-3% случаев и связан с иммунным ответом организма на формирование зоны некроза.
Доврачебная помощь при инфаркте миокарда
Доврачебная помощь при инфаркте миокарда.
Доврачебная помощь при желудочно-кишечном кровотечении.
| действия | обоснование |
| Вызвать врача . | Для оказания экстренной медицинской помощи. |
| Успокоить, уложить на спину или на бок, голову повернуть на бок, подложить под рот лоток или салфетку. | Психоэмоциональная разгрузка, для профилактики аспирации рвотных масс. |
| Положить на эпигастральную область холод. | С целью сужения сосудов, уменьшения кровотечения. |
| Запретить пить, принимать пищу, разговаривать | Уменьшить кровотечение. |
| Измерить АД, подсчитать пульс, ЧДД. | Контроль состояния |
Подготовить к приходу врача:
– систему для в/в вливания, шприцы для в/в, в/м и п/к введения препаратов, жгут, ватные шарики, 70 0 этиловый спирт, все необходимое для определения группы крови и резус – фактора, гастроскоп;
– лекарственные препараты: 5% раствор аминокапроновой кислоты, 12,5% раствор дицинона (амп.), 10% раствор хлорида и глюконата кальция, 10% раствор желатиноля, циметидин 10% – 2мл, полиглюкин, реополиглюкин, одногрупповую и совместимую по резус – фактору кровь.
Инфаркт миокарда – это ишемический некроз сердечной мышцы, вызванный острой недостаточностью коронарного кровообращения. Причиной И,М. является атеросклероз коронарных сосудов, осложнившийся тромбом, наличием атеросклеротической бляшки или длительный спазм коронарных сосудов, обусловленный психоэмоциональным напряжением, подъемом АД.
Клиника болевого варианта острейшего периода инфаркта миокарда:
сильная давящая, сжимающая, жгучая, режущая боль, чаще за грудиной, реже в области сердца, в некоторых случаях в эпигастральной области.
Боль имеет широкую зону иррадиации: левая рука, кисть, плечо, левая лопатка, межлопаточная область, нижняя челюсть, реже – правое плечо, правая рука. Боль длится от нескольких минут (всегда более 20 – 20 минут), иногда – несколько часов, суток. Боль носит волнообразный характер, не снимается нитроглицерином, а только наркотическими анальгетиками.
Во время приступа больные испытывают чувство страха смерти, обреченности, тоски, они беспокойны, возбуждены. Мечутся от боли, кричат, стонут, часто меняют положение в постели.
Пациенты ощущают слабость, потливость, сердцебиение, перебои в работе сердца.
При объективном осмотре: кожные покровы бледные влажные, цианоз губ. Пульс частый, может быть аритмичным, АД снижается сразу или через несколько часов. Тоны сердца приглушены или глухие.
| действия | обоснование |
| Вызвать врача (СМП) через третье лицо. | Для оказания квалифицированной медицинской помощи |
| Обеспечить абсолютный физический и психический покой. | Психоэмоциональная разгрузка. |
| Уложить на спину с высоким изголовьем, расстегнуть стесняющую одежду, обеспечить доступ воздуха. | Обеспечение комфортного состояния. |
| Втереть нитроглицерин в кожу в области сердца, поставить горчичники на область грудины. | Уменьшить гипоксию миокарда, коронароспазма, отвлекающая процедура. |
| Дать под язык 1 таблетку нитроглицерина (0,0005г). Можно повторить до 3-х таблеток с интервалом в 5 минут. | Уменьшения спазма коронарных сосудов и гипоксии миокарда. |
| Измерить АД, подсчитать пульс, ЧДД. | Контроль состояния |
| Дать увлажняющий кислород. | Уменьшить гипоксию сердечной мышцы и мозга. |
| Дать разжевать аспирин. | Для профилактики тромбоза. |
| При сверх частых сокращениях сердца, 150уд./м и >, можно провести провокацию рвотного рефлекса (надавить пальцем на корень языка). Можно надавить на глазные яблоки. | Для снятия приступа сердцебиения применяем физические воздействия на парасимпатическую иннервацию. |
| Снять ЭКГ, подключить к кардиомонитору. | Контроль состояния. |
Подготовить к приходу врача:
– систему для в/в вливания, шприцы для в/в, в/м и п/к введения препаратов, жгут, ватные шарики, 70 0 спирт, аппарат ЭК, кардиомонитор, дефибриллятор, мешок Амбу, наркозный аппарат для проведения закисно – кислородной анальгезии;
– лекарственные препараты: 0,005% фентанил, 0,25% дроперидол, 2% морфин, 0,1% атропин, димедрол, 50% раствор анальгина, адреналин, преднизолон, мезатон, допамин, лидокаин, стрептокиназа, стрептаза, гепарин, поляризующая смесь (5%), глюкоза, 4% раствор хлористого калия 100 мл, 8 – 10 ЕД инсулина.
Не нашли то, что искали? Воспользуйтесь поиском: