Травматический шок
Содержание:
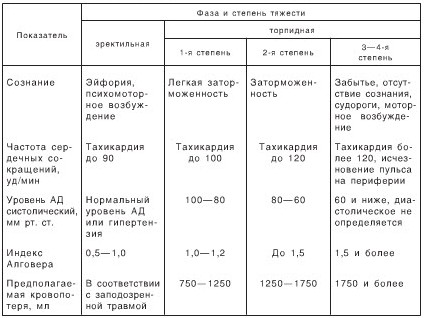
Клиника травматического шока
В эректильную фазу явных признаков шока не наблюдается. Но при обследовании может отмечаться бледность и немного увеличенная частота сердцебиения. Это связано с компенсаторной реакцией нервной системы и сердца в ответ на уменьшение объема циркулирующей крови. Кроме того, выброс в кровь катехоламинов приводит не только к сужению капилляров кожи (отсюда бледность), но и обладает стимулирующим влиянием на центральную нервную системы. Это проявляется в несколько приподнятом настроений, а иногда, даже эйфории.
В торпидную фазу отмечается резкое угнетение сознания. Дыхание становится частым, сердцебиение учащается еще больше, пульс частый и слабого наполнения. Артериальное давление снижается ниже критических цифр, а именно, ниже 90.
Классификация
В настоящий момент существует несколько видов классификации геморрагического шока.
Шоковый индекс Альговера — Грувера
При этой системе градации, для классификации степени тяжести шока, вычисляется индекс по формуле, где ЧСС (пульс) делится на верхнее артериальное давление. При развитии геморрагического шока частное от такой дроби начинает превышать единицу и соответствует следующим степеням шокового состояния:
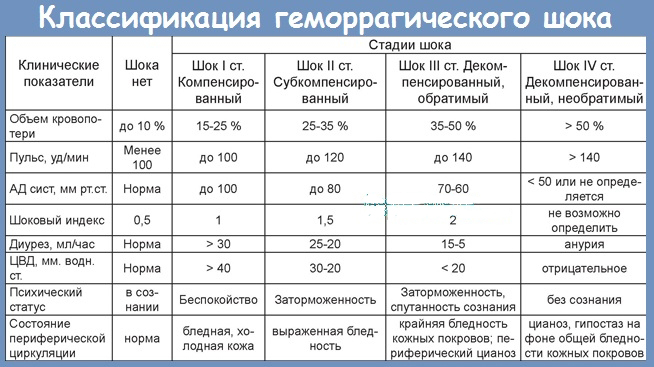
| Степень тяжести | Частота сердечных сокращений | Систолическое артериальное давление (в мм рт.ст.) | Шоковый индекс Альговера-Грувера | Объём кровопотери |
норма
80
120
0,5
0,5-1
I
100
100
1
1-1,5
II
120
80
1,5
1,5-2
III
>120
1,5
>2
Шоковый индекс является важным диагностическим инструментом. Поэтому следует помнить:
- Величина индекса становится некорректной для диагностики, в случае, когда уровень верхнего давления падает ниже уровня 50 мм рт.ст.
- Если приехавшая бригада скорой медицинской помощи определяет II или III степень тяжести геморрагического шока, то это становится основанием для немедленного вызова реанимационной бригады.
- Категорически запрещена вазопрессорная терапия без восполнения объёма циркулирующей крови. Она разрешена в исключительных случаях, как последний шанс, когда не удаётся стабилизировать артериальное давление методами инфузионной терапии.
Версия американской ассоциации хирургов
Несмотря на то, что решающую роль в возникновении геморрагического шока всё-таки играет скорость кровотечения, для того чтобы примерно оценить потерянный объём циркулирующей крови, врач изначально опирается на важнейшие критерии клиники геморрагического шока: пульс, величину АД в целом и систолического давления в частности, шоковый индекс Альговера-Грувера, величину центрального венозного давления, а также на клинические симптомы и признаки нарушения функционирования органов и гемодинамические нарушения.
| Степень тяжести | Величина потери объёма циркулирующей крови |
Характерные клинические признаки
I
Конечности на ощупь холодные, серого цвета.
В горизонтальном положении (на спине) артериальное давление понижено.
Резкое замедление образования мочи.
Критические показатели: САД 100.
Шоковый индекс – >1,5.
Клинические признаки дополняются: мраморностью всех кожных покровов, синюшностью дистальных отделов и отсутствием в них пульса, нарушением сознания (вплоть до коматозного состояния).
Катастрофическое падение артериального давления.
Любая, даже первая, степень тяжести геморрагического шока является прямым показанием к проведению неотложной помощи и интенсивной терапии.
На основании клинических признаков
Различают следующие патофизиологические стадии геморрагического шокового состояния, с соответствующими им клиниками:
- Стадия шоковой компенсации или «централизации кровообращения»
- больной находится в сознании, может быть возбуждён или спокоен;
- кожные покровы бледные, конечности холодные на ощупь;
- визуально различимые вены – спавшиеся;
- обильно выделяется холодный и липкий пот;
- САД – в норме или понижено, ДАД повышено;
- пульс слабо наполнен и учащён;
- образование мочи снижается от нормы 45-50 до 25 мл/ч.
- Стадия декомпенсации или «кризиса микроциркуляции»
- больной заторможен или в состоянии прострации;
- все кожные покровы мраморной окраски, а дистальные отделы – синюшны;
- отдышка, жажда;
- артериальное давление снижено;
- Шоковый индекс = 1,5-2;
- прекращается синтез мочи и развивается анурия;
- ДВС-синдром – в стадии декомпенсации;
- при сильном надавливании на кончик пальца бледное пятно заполняется кровью более чем за 4-5 секунд.
- Стадия необратимого или рефракторного шока
- накоплением избыточного количества токсических веществ;
- гибель клеточных структур;
- появление признаков полиорганной недостаточности;
- отсутствием эффекта от инфузионно-трансфузнонной терапии и невозможность стабилизировать артериальное давление.
Последняя стадия, как правило, длиться около 12 часов, после чего наступает летальный исход.
Следует обратить внимание на то, что не каждый пациент проходит через все стадии шокового состояния. Скорость прохождения от первой стадии геморрагического шока к последующим, зависит не только от объема и скорости кровопотери, но и от исходного состояния больного, локализации и характера перенесённого повреждения, времени артериальной гипотензии, своевременности и адекватности интенсивного лечения
Стадии
Различают четыре основные стадии шока, которые разделяются по уровню кровопотери.
- Первая стадия — от 0,5 до 1 л крови. Состояние обратимо. Пострадавший в сознании.
- Вторая — частично обратимая. Кровопотери составляют — 1-1,5 л. Начинается торпидная фаза шока. Признаки начала этой фазы — человек успокаивается, перестает стонать и жаловаться, губы синеют.
- Кровопотеря 1,5-2 л крови. Пульс еле ощущается. Человек уже без сознания, цвет кожи синюшный. Выздоровление маловероятно. Если в этот момент не подоспеет медицинская помощь, летальный исход неизбежен.
- Последняя 4-я стадия- это уже терминальное состояние. Потеря крови — более 50%. Гипоксия всех органов, нарушен обмен. Функции нервной системы угасают.
В период, когда 3 стадия переходит в 4, нарушается синтез АТФ, окислительный тип обмена заменяется гликолитическим. В клетках идут деструктивные изменения. Это необратимые изменения в организме, и врачи не смогут повлиять на исход событий.
Классификация и степени
 В зависимости от причины возникновения травмы виды травматического шока классифицируются как:
В зависимости от причины возникновения травмы виды травматического шока классифицируются как:
- Хирургический;
- Эндотоксиновый;
- Шок, полученный в результате ожога;
- Шок, ставший следствием раздробления;
- Шок от воздействия ударной волны;
- Шок, полученный при наложении жгута.
По классификации В.К. Кулагина есть такие виды травматического шока:
- Операционный;
- Раневой (появляется в результате механического воздействия, бывает висцеральным, церебральным, пульмональным, возникает при множественных травмах, резком сдавливании мягких тканей);
- Смешанный травматический;
- Геморрагический (развивается вследствие кровотечений любого характера).
Независимо от причин возникновения шок проходит две фазы — эриктильную (возбуждение) и торпидную (торможение).
- Эриктильная.
Эта фаза возникает в момент травматического воздействия на человека при одномоментно резком возбуждении нервной системы, проявляющемся в возбуждении, беспокойстве, страхе.
Пострадавший сохраняет сознание, но недооценивает сложности своего положения. Он может адекватно отвечать на вопросы, но имеет нарушенную ориентацию в пространстве и во времени.
Характеризуется фаза бледным покровом кожи человека, учащённым дыханием, выраженной тахикардией.
Мобилизационный стресс в этой фазе имеет разную длительность, шок может продолжаться от нескольких минут до часов. Причем при тяжёлой травме он иногда не проявляется никаким образом.
А слишком короткая эриктильная фаза часто предшествует более тяжёлому течению шока в дальнейшем.
- Торпидная фаза.
Сопровождается некой заторможенностью за счёт угнетения деятельности основных органов (нервная система, сердце, почки, лёгкие, печень).
Возрастает недостаточность кровообращения. Пострадавший приобретает бледный вид. Его кожа имеет серый оттенок, иногда мраморный рисунок, свидетельствующий о плохом кровенаполнении, застое в сосудах, он покрывается холодным потом.
Конечности в торпидной фазе становятся холодными, а дыхание учащённым, поверхностным.
Торпидная фаза характеризуется 4-мя степенями, которые обозначают тяжесть состояния.
- Первая степень.
Считается лёгкой. При этом состоянии пострадавший имеет ясное сознание, бледную кожу, одышку, небольшую заторможенность, биение пульса доходит до 100 уд./мин., давление в артериях составляет 90-100 мм рт. ст.
- Вторая степень.
Это шок средней тяжести. Для него характерны снижение давления до 80 мм рт. ст., пульс доходит до 140 уд./мин. Человек имеет сильно выраженную заторможенность, вялость, поверхностное дыхание.
- Третья степень.
Крайне тяжёлое состояние человека в шоке, который находится в спутанном сознании или совсем утратил его.
Кожа становится землисто-серого цвета, а кончики пальцев, нос и губы — синюшными. Пульс становится нитевидным и учащается до 160 уд./мин. Человек покрыт липким потом.
- Четвёртая степень.
Пострадавший пребывает в агонии. Шок этой степени характеризуется полным отсутствием пульса и сознания.
Пульс едва прощупывается или совсем неощутим. Кожные покровы имеют серый цвет, а губы приобретают синюшный оттенок, не реагирует на боль.
Прогноз чаще всего неблагоприятный. Давление становится меньше 50 мм рт. ст.
Симптомы травматического шока
В течении данной патологии выделяют две стадии: эректильную и торпидную.
Эректильная стадия у многих пострадавших длится несколько минут, а иногда и менее. Сильная боль и страх приводят их в сильное возбуждение, человек может кричать, стонать, плакать, может стать агрессивным и сопротивляться помощи. У пострадавших отмечается неестественная бледность кожных покровов, холодный липкий пот, учащенное дыхание и сердцебиение. Чем активнее и неадекватнее поведение человека во время эректильной стадии травматического шока, тем тяжелее будет протекать торпидная.
Торпидная стадия обычно наступает очень быстро. Больные перестают кричать, активно двигаться, наступает заторможенность или потеря сознания. Это вовсе не означает, что они перестают ощущать боль, просто у организма больше нет сил сигнализировать о ней
Именно поэтому даже если больной находится без сознания, все манипуляции необходимо выполнять крайне осторожно.
У больных может появиться озноб, кожные покровы еще больше бледнеют, наблюдается цианоз (синюшность) губ и слизистых оболочек. Артериальное давление у пострадавшего снижается, пульс слабый, иногда еле прощупывается, и при этом учащен. В дальнейшем развиваются нарушения работы внутренних органов: почечная недостаточность (уменьшение выделения мочи или ее отсутствие), легочная, печеночная, сердечная недостаточность и др.
Степени тяжести болевого шока
В зависимости от тяжести симптомов выделяют 4 степени тяжести торпидной стадии шока. Классификация основывается на состоянии гемодинамики больного и необходима для определения лечебной тактики и прогноза.
I степень шока (легкая)
Состояние больного удовлетворительное, сознание ясное, не заторможенное, он четко понимает обращенную к нему речь и адекватно отвечает на вопросы. Показатели гемодинамики стабильны: артериальное давление не опускается ниже 100 мм рт. ст., пульс хорошо прощупывается, ритмичный, частота не превышает 100 ударов в минуту. Дыхание ровное, немного учащенное, до 22 раз в минуту. Легкий травматический шок часто сопровождает переломы крупных костей без повреждения крупных кровеносных сосудов. Прогноз в таких случаях обычно благоприятный, пострадавшему необходима иммобилизация поврежденной конечности, обезболивание (часто с применением наркотических анальгетиков) и инфузионная терапия, подбираемая врачом.
II степень шока (средняя)
 У пациента наблюдается угнетение сознания, он может быть заторможен, не сразу понимает обращенную к нему речь. Для того чтобы получить ответ, нужно несколько раз задать один и тот же вопрос. Наблюдается бледность кожных покровов и акроцианоз (синюшность конечностей). Гемодинамика серьезно нарушена, артериальное давление не поднимается выше 80-90 мм рт. ст., пульс слабый, его частота превышает 110-120 уд. в минуту. Дыхание учащенное, поверхностное. Прогноз для пострадавшего очень серьезный, при отсутствии необходимой помощи может развиться следующая стадия шока.
У пациента наблюдается угнетение сознания, он может быть заторможен, не сразу понимает обращенную к нему речь. Для того чтобы получить ответ, нужно несколько раз задать один и тот же вопрос. Наблюдается бледность кожных покровов и акроцианоз (синюшность конечностей). Гемодинамика серьезно нарушена, артериальное давление не поднимается выше 80-90 мм рт. ст., пульс слабый, его частота превышает 110-120 уд. в минуту. Дыхание учащенное, поверхностное. Прогноз для пострадавшего очень серьезный, при отсутствии необходимой помощи может развиться следующая стадия шока.
III степень шока (тяжелая)
Пострадавший находится в сопоре или без сознания, на раздражители практически не реагирует, кожные покровы бледные, холодные. Артериальное давление падает ниже 75 мм рт. ст., пульс с трудом определяется только на крупных артериях, частота ударов более 130 ударов в минуту. Прогноз в данной ситуации неблагоприятный, особенно когда на фоне проводимой терапии и при отсутствии кровотечения не удается поднять артериальное давление.
IV степень шока (терминальная)
Больной без сознания, давление ниже 50 мм рт. ст. или не определяется вообще, пульс не нащупывается. Пострадавшие, у которых диагностирована эта стадия травматического шока, выживают крайне редко.
Обезвоживание
Воды в теле человека, в зависимости от возраста и пола, от 60 до 80 %. Потеря всего 20 % от этого объема может стать летальной, а потери, достигшие 10%, вызывают гиповолемический шок, который в данном случае рассматривается, как дегидратационный, означающий уменьшение объема циркулирующей по сосудам крови из-за высокой дегидратации. Причины:
-заболевания, приводящие к диарее, рвоте, частому обильному мочеиспусканию;
-недополучение организмом воды (недопивание) в экстремальных условиях, например, на сильной жаре, особенно при высоких физических нагрузках;
-неразумные диеты.
Особенно высока вероятность дегидратации у маленьких детей и стариков.
Классификация шока, наступившего в результате нехватки воды, выделяет стадии:
-обратимую;
-частично обратимую;
-необратимую.
Кроме того, обезвоживание разделяют на такие три вида:
1.Изотоническое (потери ионов Na и K). Жидкость в нашем теле бывает внутриклеточная и межклеточная. При изотонических потерях, вызываемых преимущественно диареей, из организма выводится много калия, а натрий, являющийся основным катионом в межклеточной жидкости, переходит внутрь клеток, чтобы восполнить в них потерянный калий.
2.Гипотоническое, являющееся следствием изотонического. При этом отмечаются высокие потери в межклеточной жидкости (ведь натрий перешел в клетки). Первые две стадии считаются обратимыми, так как возможна компенсация потерь электролитов. Частично это удается при предоставлении больному обильного питья, особенно содержащего ионы натрия.
3.Гипертоническое, развивающееся в случаях, когда диарея сопровождается рвотными позывами, препятствующими поступление жидкости в организм перорально либо при передозировке некоторых веществ, провоцирующих дополнительное мочеиспускание. При этом жидкость вновь из клеток переходит в межклеточное пространство, стремясь сохранить осмотическое давление. Дважды обезвоженные клетки нарушают свою работу и уменьшаются в объеме. Особенно опасно уменьшение объема мозга, что ведет к субдуральному кровоизлиянию.
Общие сведения
Шок – это ответная реакция организма на действие внешних агрессивных раздражителей, которая может сопровождаться нарушениями кровообращения, обмена веществ, нервной системы, дыхания, других жизненно важных функций организма.
Существуют такие причины шока:
1. Травмы, полученные вследствие механического или химического воздействия: ожоги, разрывы, нарушение тканей, отрывы конечностей, воздействие тока (травматический шок);
2. Сопутствующая травме потеря крови в больших количествах (геморрагический шок);
3. Переливание больному несовместимой крови в большом объеме;
4. Попадание аллергенов в сенсибилизированную среду (анафилактический шок);
5. Некроз обширный печени, кишечника, почек, сердца; ишемия.
Диагностировать шок у человека, перенесшего потрясение или травму, можно исходя из следующих признаков:
- беспокойство;
- затуманенное сознание с тахикардией;
- сниженное артериальное давление;
- нарушенное дыхание
- уменьшенный объем выделяемой мочи;
- кожные покровы холодные и влажные, мраморного или бледно — цианотичного цвета
Первая помощь при травматическом шоке
 Травматический шок – это состояние, требующее неотложной медицинской помощи, обеспеченной специальным оборудованием и широким спектром препаратов. Но первая помощь, оказанная на месте человеком, случайно оказавшимся рядом, крайне важна и может спасти пострадавшему жизнь. Известно немало случаев, когда люди, получившие не смертельные травмы, погибали именно от шока.
Травматический шок – это состояние, требующее неотложной медицинской помощи, обеспеченной специальным оборудованием и широким спектром препаратов. Но первая помощь, оказанная на месте человеком, случайно оказавшимся рядом, крайне важна и может спасти пострадавшему жизнь. Известно немало случаев, когда люди, получившие не смертельные травмы, погибали именно от шока.
- При обнаружении пострадавшего необходимо немедленно вызвать скорую помощь.
- Нельзя удалять из раны осколки, нож или другие предметы, иногда они «перекрывают» сосуды и их извлечение может привести к усилению кровотечения и дополнительной травматизации пострадавшего.
- Также нельзя пытаться снять остатки одежды с человека, получившего ожог.
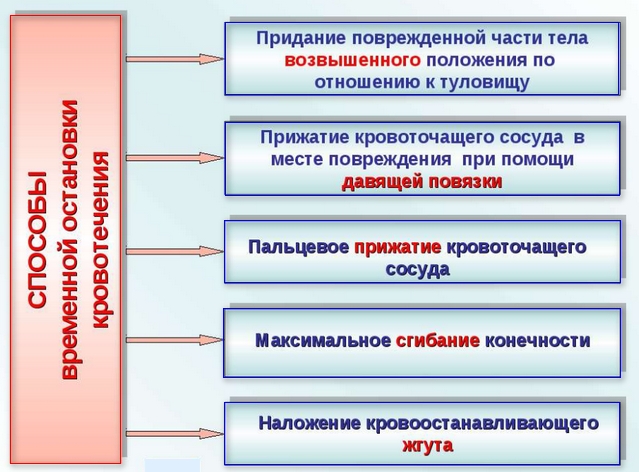
Остановка кровотечения
Первое, что необходимо сделать в такой ситуации – это остановить наружное кровотечение, если таковое имеется. Это можно сделать при помощи жгута, давящей повязки, тампонады открытой раны, в качестве подручных средств подойдет ремень, шарф, веревка и др.
Жгут накладывается только при артериальном кровотечении, когда кровь «бьет фонтаном» или вытекает пульсирующей струей из раны. Наложить его необходимо выше места ранения, подложив под него полотенце, бинт, одежду (нельзя накладывать жгуты прямо на кожу)
Время наложения жгута обязательно нужно зафиксировать, это очень важно для тех, кто будет оказывать дальнейшую помощь пострадавшему. О том, что жгут наложен правильно, свидетельствует остановка кровотечения и исчезновение пульсации сосудов ниже места наложения
Время беспрерывного нахождения жгута на конечности не должно превышать 40 минут, по прошествии этого времени его необходимо ослабить на 15 минут, затем затянуть вновь.
Венозное или массивное капиллярное кровотечение останавливается при помощи давящей повязки или тампонады раны, поврежденную конечность нужно приподнять. В отличие от артериального, при венозном кровотечении кровь очень темного цвета вытекает из поврежденного сосуда медленно.
Обеспечение возможности дыхания
Необходимо расстегнуть или снять одежду, которая может стеснять грудную клетку и шею, удалить из ротовой полости инородные предметы. Если пострадавший находится в бессознательном состоянии нужно повернуть голову на бок и зафиксировать язык, чтобы исключить возможность попадания рвотных масс в дыхательные пути и западение языка.
При отсутствии дыхания и пульса необходимо начать искусственное дыхание и непрямой массаж сердца.
Согревание пострадавшего
Даже в теплое время при травматическом шоке у человека может начаться озноб, поэтому его необходимо согреть одеялом, одеждой или любыми другими доступными средствами. Особенно актуально это в холодное время года, поскольку переохлаждение усугубляет состояние пострадавшего.
Обезболивание
 Вряд ли у многих из нас найдется в сумке ампула анальгина или другого обезболивающего вещества и шприц для того, чтобы ввести препарат хотя бы внутримышечно. При травматическом шоке, если пострадавший в сознании, ему можно дать таблетку анальгина, причем ее нужно не глотать, а положить под язык до полного рассасывания. Это возможно только в том случае, если человек в сознании.
Вряд ли у многих из нас найдется в сумке ампула анальгина или другого обезболивающего вещества и шприц для того, чтобы ввести препарат хотя бы внутримышечно. При травматическом шоке, если пострадавший в сознании, ему можно дать таблетку анальгина, причем ее нужно не глотать, а положить под язык до полного рассасывания. Это возможно только в том случае, если человек в сознании.
Иммобилизация и транспортировка
Если необходимости перемещать пострадавшего нет, то лучше оставить его на месте до прибытия бригады скорой помощи
Это особенно важно, если есть подозрение на травму позвоночника
Если человек получил травму, находясь далеко от населенных пунктов, или нет возможности вызвать скорую помощь, то транспортировать пострадавшего придется самостоятельно. Поврежденные конечности необходимо обязательно иммобилизировать (обездвижить, зафиксировать), если этого не сделать, то вероятность повторного травмирования крайне высока.
Можно ли давать питье
Пострадавшие часто испытывают сильную жажду и просят пить. В некоторых случаях им действительно можно давать питье (сладкий теплый чай или воду), а иногда это может только ухудшить ситуацию.
Категорически запрещено давать любое питье при подозрении на внутреннее кровотечение и травмах живота. Также нельзя пытаться поить человека, находящегося в бессознательном состоянии. Нельзя давать пострадавшему алкоголь, энергетические и газированные напитки.
Симптомы шока[править]
Травматический шок обычно проходит в своём развитии две фазы, так называемую «эректильную» фазу шока и «торпидную» фазу. У больных с низкими компенсаторными возможностями организма эректильная фаза шока может отсутствовать или быть очень короткой (измеряться минутами) и шок начинает развиваться сразу с торпидной фазы.
Эректильная фаза шокаправить
В первой, эректильной, фазе шока больной возбуждён, испуган, тревожен. Он может метаться, кричать от боли, стонать, плакать, жаловаться на боль, просить или требовать анальгетиков, наркотиков.
В этой фазе компенсаторные возможности организма ещё не исчерпаны, и артериальное давление часто бывает даже повышено по сравнению с нормой (как реакция на боль и стресс). Одновременно отмечается спазм сосудов кожи — бледность, усиливающаяся по мере продолжения кровотечения и/или прогрессирования шока. Наблюдается учащённое сердцебиение (тахикардия), учащённое дыхание (тахипноэ), страх смерти, холодный пот, тремор или мелкие подёргивания мышц. Зрачки расширены (реакция на боль), глаза блестят. Температура тела может быть слегка повышена (37-38 С) даже в отсутствие признаков инфицирования раны — просто как результат стресса, выброса катехоламинов и повышенного основного обмена. Пульс сохраняет удовлетворительное наполнение, ритмичность. Отсутствуют признаки развития ДВС-синдрома, синдрома «шоковой почки», «шокового лёгкого». Кожные покровы обычно холодные (спазм сосудов).
Торпидная фаза шокаправить
В этой фазе больной перестаёт кричать, стонать, плакать, метаться от боли, ничего не просит, не требует. Он заторможен, вял, апатичен, сонлив, депрессивен, может лежать в полной прострации или потерять сознание. Артериальное давление снижается, иногда до критически низких цифр или вообще не определяется при измерении на периферических сосудах. Выраженная тахикардия.
Глаза больного с торпидным шоком тускнеют, теряют блеск, выглядят запавшими. Зрачки расширены. Температура тела может быть нормальной, повышенной (присоединение раневой инфекции) или немного пониженной до 35.0-36.0 C («энергетическое истощение» тканей)
Обращает на себя внимание резкая бледность больных, синюшность (цианотичность) губ и других слизистых. Низкий уровень гемоглобина, гематокрита и эритроцитов в крови
Отмечаются явления интоксикации: губы сухие, запекшиеся, язык сильно обложен, больного мучит постоянная сильная жажда, тошнота. Может наблюдаться рвота. Наблюдается развитие синдрома «шоковой почки» — несмотря на жажду и даваемое по её поводу обильное питьё, у больного мочи мало и она сильно концентрированная, тёмная. При тяжёлом шоке мочи у больного может не быть вообще. Синдром «шокового лёгкого» — несмотря на учащённое дыхание и интенсивную работу лёгких, снабжение тканей кислородом остаётся неэффективным из-за спазма сосудов и низкого уровня гемоглобина в крови.
Кожа у больного с торпидным шоком холодная, сухая (холодного пота уже нет — нечем потеть из-за большой потери жидкости при кровотечении), тургор (упругость) тканей понижена. Пульс слабый, плохого наполнения, может быть нитевидным или вообще не определяться.
Отмечаются нарушения функции печени (поскольку печень тоже недополучает крови и испытывает кислородное голодание). Если больной с травматическим шоком выживает, то через несколько дней может появиться (обычно лёгкая) желтушность кожных покровов, как результат повышения уровня билирубина в крови и нарушения билирубинсвязывающей функции печени.
Причины и факторы риска
Имеется несколько причин развития шока:
- низкий объем крови (гиповолемический шок);
- недостаточная насосная функция сердца (кардиогенный шок);
- чрезмерное расширение кровеносных сосудов (перераспределительный шок).
— Гиповолемический шок.
Снижение объема крови, приводящее к тому, что в сердце с каждым ударом поступает меньшее, чем обычно, количество крови и, следовательно, меньшее, чем обычно, количество крови перекачивается к органам и клеткам.
Объем крови может снижаться по причине:
- тяжелого кровотечения;
- чрезмерной потери жидкостей организмом;
- недостаточного потребления жидкости (менее часто).
Причиной быстрой кровопотери может быть:
- внешнее кровотечение, например, вызванное травмой;
- внутреннее кровотечение, например, из язвы желудка или кишечника, при разрыве кровеносного сосуда или прерывании внематочной (эктопической) беременности.
Чрезмерная потеря других биологических жидкостей, кроме крови, может быть результатом:
- обширных ожогов;
- воспаления поджелудочной железы (панкреатита);
- перфорации стенки кишечника;
- тяжелой диареи или рвоты;
- некоторых заболеваний почек;
- чрезмерного использования диуретиков, повышающих выработку мочи;
- неконтролируемого диабета.
Потребление жидкости может оказаться недостаточным при инвалидности (например, тяжелой болезни суставов) или психических нарушениях (например, болезни Альцгеймера), когда люди не потребляют достаточно жидкости, даже если могут чувствовать жажду.
— Кардиогенный шок.
Недостаточность насосной функции сердца также может привести к снижению объема крови, перекачиваемого с каждым ударом сердца. Наиболее распространенные причины недостаточности насосной функции сердца:
- осложнения инфаркта миокарда;
- образование в легких сгустка крови (тромбоэмболия легочной артерии);
- внезапное нарушение функции сердечного клапана (особенно искусственного клапана);
- нарушение сердечного ритма (аритмия);
- инфекции сердечной мышцы или сердечных клапанов;
- невозможность заполнения сердца кровью вследствие быстрого накопления жидкости в оболочке, окружающей сердце (тампонада сердца);
- другие состояния, нарушающие структуру сердца, например, разрыв сердечной стенки (разрыв миокарда).
— Перераспределительный шок.
Чрезмерное расширение кровеносных сосудов (вазодилатация) приводит к увеличению емкости кровеносных сосудов и снижению артериального давления. Это может уменьшить приток крови и доставку кислорода к органам.
Кровеносные сосуды могут чрезмерно расширяться вследствие:
- серьезной аллергической реакции (анафилаксия или анафилактический шок);
- тяжелой бактериальной инфекции (шок, вызванный такой инфекцией, называется септическим шоком);
- передозировки препаратов или попадания в организм ядов, расширяющих кровеносные сосуды;
- травм спинного и иногда головного мозга (нейрогенный шок);
- некоторых эндокринных заболеваний, например, болезни Аддисона.
Механизмы, с помощью которых эти нарушения вызывают расширение сосудов, различаются. Например, повреждение спинного мозга не пропускает нервные сигналы от мозга к кровеносным сосудам, что обычно приводит к сужению кровеносных сосудов; яды или токсины, выделяемые бактериями, могут служить непосредственной причиной расширения кровеносных сосудов.
Лечение травматического шока
Прибывшие на место происшествия врачи оценивают состояние и проводят необходимые манипуляции на месте или во время доставки пациента в стационар, компенсируя недостатки непрофессиональной помощи. Важным моментом является парентеральное введение анальгетиков.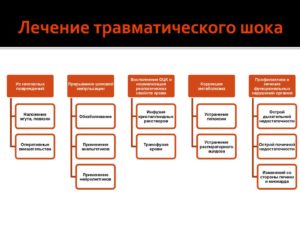
Прогноз жизни пострадавшего зависит от имеющихся травматических поражений, тяжести шокового состояния, правильности и своевременности оказания доврачебной и врачебной помощи.
По прибытии в больницу для возмещения кровопотери больному вливаются солевые и коллоидные составы, а также кровь и плазма. Для определения работы почек отведение мочи производят с использованием катетера. Обеспечение дыхательной функции может осуществляться с помощью интубации, оксигенации или подключения к аппарату искусственной вентиляции легких. При необходимости проводится сердечная реанимация.
Параллельно врачи выполняют другие необходимые действия:
- продолжают обезболивание;
- останавливают возобновившееся кровотечение;
- устраняют пневмоторакс;
- обрабатывают повреждения;
- проводят операции;
- борются с обезвоживанием, интоксикацией и т. д.
Больному по имеющимся показаниям могут назначаться различные препараты, включая антибактериальные и гормональные средства.
Неотложная помощь
В первую очередь, на до-госпитальном этапе, необходимо провести доступные манипуляции по временной остановке кровотечения любыми подручными материалами. После чего необходимо связаться с реанимационной бригадой или доставить больного в стационар самостоятельно.
Далее, оказание первой неотложной помощи при геморрагическом шоке должно проводиться по правилу «3-х катетеров», которое включает в себя 3 стадии:
- Обеспечивается поддержание газообмена и проходимость дыхательных путей. Устанавливается назогастральный зонд. При необходимости задействуется аппарат искусственной вентиляции лёгких или барокамера.
- При помощи постановки катетеров на 2-3 периферические вены, пополняется объём циркулирующей крови, который проводится согласно специальной таблице и индивидуальным расчётам. При этом баланс кристаллоидных и коллоидных растворов должен быть не менее чем 1:1, в идеале 1:2.
- Обеспечивается катетеризация мочевого пузыря.
После чего, последовательно проводится необходимая диагностика и интенсивная терапия, по следующему алгоритму:
- Экспресс-анализы, определяющие уровень концентрации глюкозы в плазме и количество кетоновых тел в моче.
- Профилактические мероприятия по предотвращению возникновения гипогликемического состояния и смертельно опасной острой энцефалопатии Вернике – первым внутривенно вводится тиамин (100 мг), и только после него проводится болюс 40% раствора глюкозы (20-40 мл, дозировка по необходимости дополнительно увеличивается).
- Применение узкопрофильных антидотов – только при необходимости и после специальной диагностики.
- Уменьшение отёка мозга, воспаления его оболочек и понижение внутричерепного давления – алгоритм: вначале инфузия маннитола, затем введение фуросемида, после чего болюс дексаметазона.
- Для нейропротекции, в зависимости от состояния – пирацетам (капельно), или глицин (за щёку), или мексидол (болюс), или семакс (закапывание в нос).
- Симптоматическая терапия – согревание или охлаждение конечностей грелками, купирование судорог (реланиум), предотвращение рвоты (реглан)
- Обязателен постоянный мониторинг ЭКГ.
Лечение
Фото: likar.info
Шок – это неотложное состояние, способное привести к необратимым последствиям
Поэтому крайне важно своевременно оказать медицинскую помощь. До прибытия специалистов находящиеся рядом люди должны предпринять меры первой помощи
Во-первых, нужно придать человеку горизонтальное положение с приподнятым ножным концом. Такие действия способствуют увеличению венозного возврата к сердцу, что приводит к увеличению ударного объема сердца. Во время шока сердце перестает справляться с ударным объемом крови, необходимым для доставки нужного количества кислорода к тканям. Горизонтальное положение с приподнятыми ногами хоть и не компенсирует полностью недостаточность ударного объема сердца, но способствует улучшению данного состояния.
Во-вторых, рекомендуется согревание тела. Для этой цели подойдут грелки с теплой водой, которые помещаются в подмышечные впадины и на область паховых складок. Кроме того, можно использовать укутывание теплым одеялом.
Медицинская помощь заключается в проведении инфузионной терапии и введении препаратов, действие которых направлено на сужение сосудов. Инфузионная терапия основана на введении в кровоток различных растворов определенного объема и концентрации для заполнения сосудистого русла.
Использование лекарственных средств, сужающих сосуды, необходимо для поддержания артериального давления.
При нарушении дыхания используется оксигенотерапия или ИВЛ.
Данные общие мероприятия направлены на борьбу с патогенезом шока, также существует симптоматическое лечение, различное для каждого вида шока. Так, например, при травматическом шоке необходимо ввести обезболивающие препараты, произвести иммобилизацию при переломах или наложить стерильную повязку на рану. Кардиогенный шок требует лечения причины, способствующей развитию шока
Гиповолемический шок зачастую связан с кровопотерей, поэтому важно понимать, что без устранения причины, то есть остановки кровотечения (наложение жгута, давящей повязки, пережатие сосуда в ране и т.д.), общие мероприятия не окажут должного эффекта. Септический шок сопровождается лихорадкой, поэтому в качестве симптоматического лечения используются жаропонижающие средства, а для устранения самой причины назначаются антибактериальные препараты
При лечении анафилактического шока важно предотвратить отсроченные системные проявления, с этой целью используются глюкокортикостероиды и антигистаминные препараты. Также необходимо купировать явление бронхоспазма.